
Este texto está extraído del artículo “Las revolucionarias y seguras vacunas de ARN” escrito por Raquel Pérez Gómez en colaboración con Miguel Ángel Rodríguez-Gironés, Joaquín Hortal y Fernando Valladares, publicado el 21 de diciembre de 2020 en la sección de Ciencia Crítica de eldiario.es
Nunca antes en la historia de la ciencia se han desarrollado simultáneamente tantas vacunas diferentes contra el mismo patógeno como ante al SARS-CoV-2. Hasta el momento son unos 120 prototipos, desde una diversidad de enfoques y estrategias enorme. Es probablemente esto lo que ha propiciado el desarrollo de un nuevo tipo de vacunas, las de ARN mensajero (ARNm), que han llevado a cabo en paralelo dos compañías: Pfizer y Moderna. Una vacuna es un medicamento cuya acción consiste en enseñar al organismo una muestra procedente del virus o bacteria contra el que queremos defendernos (llamada antígeno), lo cual provoca una respuesta del sistema inmune de forma que pueda reconocer al patógeno en caso de una infección activa y eliminarlo o, al menos, atenuar el avance de la enfermedad o generando sólo una patología leve. Las vacunas clásicas consisten en la inyección de un patógeno (virus o bacteria) debilitado, atenuado o inactivado, esto es, incapaz de infectar o sin capacidad para provocar una infección severa. La vacuna más antigua que existe fue desarrollada por un proceso llamado variolización, para la prevención de la viruela. Este proceso consistía en recolectar costras de enfermos, u otros restos de una viruela en curso, y administrar pequeñas cantidades de forma subcutánea a un sujeto sano que no hubiera padecido la enfermedad. Esto provocaba la reacción del sistema inmune contra esos agentes que se identificaban como ajenos al organismo y la generación de defensas específicas contra ellos. Pese a que este método no estaba exento de riesgos, sentó las bases de lo que más tarde sería el desarrollo de las vacunas modernas.

Dentro de las vacunas de virus debilitados o atenuados encontramos la del sarampión, las paperas y la rubéola. Entre las “vacunas muertas” (con el patógeno inactivado), que se hacen con fragmentos tomados de un virus o bacteria, se encuentra, por ejemplo, la de la tos ferina. En cuanto a las vacunas contra la gripe las hay de ambos tipos. En las vacunas sintéticas se genera de forma artificial una proteína del agente infeccioso; es lo que ocurre con la de la hepatitis B. Algunas bacterias actúan contra el organismo produciendo toxinas, como ocurre con el tétanos o la difteria. En ese caso podemos enseñar al organismo a reconocer dichas toxinas en forma atenuada (toxoides). Si bien estas vacunas no entrenan al organismo para eliminar al patógeno, impiden la acción dañina de sus toxinas y, por tanto, el desarrollo de la enfermedad.
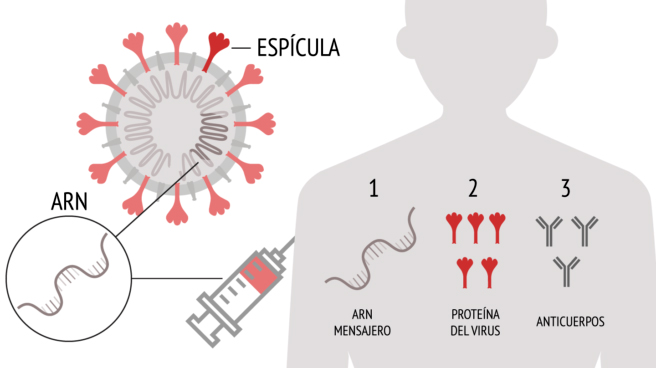
En los últimos años se ha ensayado un nuevo concepto de vacuna, las vacunas de ARN mensajero (ARNm), moléculas que contienen la información necesaria para traducirse a proteínas. Se ha tratado de desarrollar una vacuna de este tipo contra virus como el del sida (VIH) o el del herpes simple, aunque no han funcionado todavía. Las vacunas de ARNm se están ensayando también contra la gripe, con buenas perspectivas, pero su desarrollo está siendo relativamente lento. Incluso se está intentando desarrollar un sistema similar para inducir al sistema inmune a destruir específicamente células tumorales en pacientes con cáncer. Sin embargo, ninguno de los intentos previos de usar vacunas ARNm ha tenido un éxito tan aplastante como, en principio, sí está teniendo y parece que va a tener este tipo de vacunas en la lucha contra el coronavirus. Si bien hay virus contra los que fue relativamente sencillo desarrollar vacunas, como en el caso de las paperas o el sarampión, hay otros virus que se resisten, como en el del VIH. Con el coronavirus, la situación es bastante favorable para la generación de una vacuna eficaz. Además, hay virus que son tan variables que requieren cambiar de vacuna cada año, como es el conocido caso de la gripe. Y parece que también hemos tenido suerte en esto, ya que el SARS-CoV-2 parece no mutar demasiado. Lo que está claro es que la urgencia global por desarrollar un remedio contra la Covid-19 ha proporcionado los niveles de inversión necesarios para alcanzar, en tiempo record, unos avances que eran muy prometedores pero requerían un potente desarrollo científico y tecnológico.
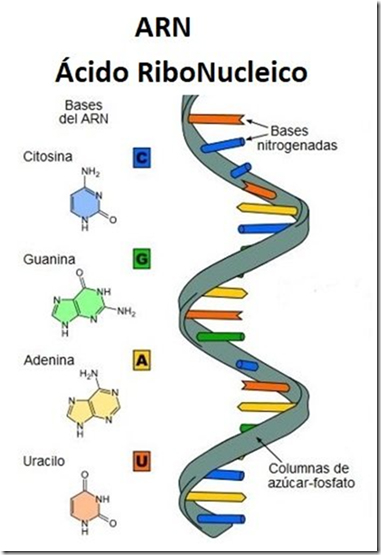
El modo de acción de estas vacunas consiste en introducir en el organismo las instrucciones, en forma de moléculas de ARNm, para que nuestro propio cuerpo genere copias de una proteína del patógeno. A pesar de ser producida por células propias, la proteína del patógeno (vírica en este caso) es reconocida como un agente extraño (llamado antígeno). Este reconocimiento estimula la producción de defensas específicas contra él, los conocidos anticuerpos, y así el antígeno será eliminado del organismo. Durante este proceso de reconocer una proteína vírica, que en realidad hemos sintetizado nosotros mismos, el organismo generará memoria inmune contra ella. Cuando el virus entre en el organismo, el sistema inmune reconocerá esa proteína que ya reconoció en su momento como agente extraño y atacará al virus que la porta, interfiriendo su infección y eliminando al virus sin necesidad de haber entrado en contacto directo previamente con él. En caso del SARS-CoV-2, el ARNm con el que se trabaja es el que genera la proteína Spike (Figura 1), presente en la superficie del coronavirus y que es responsable de la entrada del virus a nuestras células y de su fuerte infecciosidad.
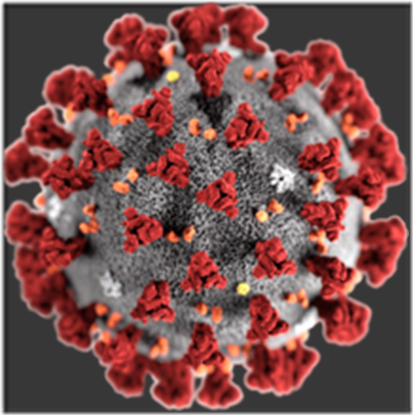
Figura 1: recreación de un virus SARS-CoV-2. En rojo la proteína Spike.
Fuente: Centers for Disease Control and Prevention’s Public Health Image Library.
Aunque contado así pueda sonar lógico e incluso sencillo, los detalles este proceso presentan enormes dificultades técnicas. En primer lugar, el ARNm es una molécula tremendamente lábil y se degrada con gran facilidad. Hay unas enzimas llamadas ribonucleasas (o RNasas) presentes en todas partes (en el aire, en nuestro aliento, nuestra piel, en cualquier bacteria) que degradan el ARN a toda velocidad. A temperatura ambiente el ARNm se degrada con rapidez. La única manera de mantener íntegro el ARNm es preservarlo en esterilidad total y a temperaturas muy bajas, a las que las ribonucleasas no actúan. También se pueden emplear ciertos productos que favorecen la estabilidad del ARNm. En el laboratorio, el ARN se conserva a -80ºC. Es por ello que la vacuna contra la Covid-19 de Pfizer necesita almacenarse en ultracongeladores que puedan mantener esas temperaturas tan bajas. Por supuesto habrá estrategias y reactivos que favorezcan la estabilidad del ARNm a temperaturas más altas, y ese es precisamente uno de los puntos limitantes en el desarrollo de una vacuna de ARN. De hecho, Moderna ha conseguido que su vacuna se pueda conservar a -20ºC, aparentemente triplicando la concentración de ARNm, de manera que si se degrada una parte aún seguirá conteniendo suficientes moléculas íntegras como para funcionar. Aunque esto encarece su producción y su comercialización, facilita su manejo y distribución posterior. Una vez descongeladas, ambas vacunas resisten un tiempo limitado y concreto.
La segunda dificultad técnica es la de hacer llegar ese ARNm al interior de las células en una inyección intramuscular sin que sea eliminado antes por nuestro sistema inmune. Hay que lograr que se introduzca en las células y alcance la región del citoplasma donde pueda traducirse a proteínas, es decir, que alcance los ribosomas, y eso no es nada sencillo. Esta dificultad parece haberse solventado realizando una serie de sofisticadas modificaciones de las cadenas de ARNm e introduciendo las moléculas resultantes en nanopartículas de grasa, que favorecen su llegada y liberación en el interior de las células. Aquí es necesario aclarar rotundamente que el ARNm presente en las vacunas no viaja del citoplasma de la célula al núcleo, donde se encuentra el ADN, es traducido a proteína en los ribosomas y degradado inmediatamente. Es por ello que no existe posibilidad alguna de que modifique nuestro genoma. El flujo natural del ARNm es siempre del núcleo al citoplasma, no al revés. En otras palabras: la vacuna no puede “hacernos transgénicos” ni modificar nuestro ADN. Al igual que el resto de ARNm endógenos, o generados por nuestras células, una vez ha cumplido su cometido y generado una cantidad determinada de proteína Spike, es eliminado.
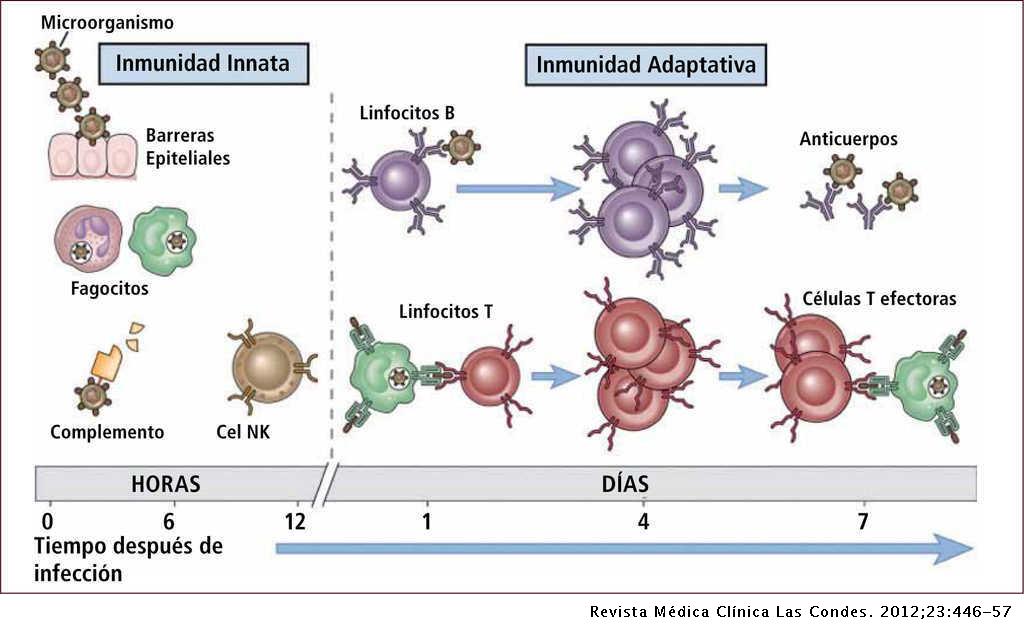
Para determinar si una vacuna es eficiente se evalúa la respuesta inmune generada en los participantes en el ensayo mediante diferentes métodos. Ambas vacunas (Pfizer y Moderna) parecen generar inmunidad en las personas participantes en el ensayo de fase III con una eficacia superior al 90% (ver aquí y aquí). Esto indica que, independientemente de las distintas estrategias seguidas por las dos compañías, la vacuna de ARNm genera una respuesta inmune específica y eficaz contra este patógeno en particular. No obstante, para alcanzar ese nivel de efectividad es necesario realizar dos inyecciones separadas por 3-4 semanas y esperar unos días más para que completen su efecto. Es llegado ese momento cuando se puede decir que se ha alcanzado la inmunidad. En cuanto a un aspecto tan importante como la duración de esa inmunidad en el tiempo poco se puede decir con tan sólo unos meses de ensayos clínicos. Sólo nos queda esperar y ver, pero, aunque la inmunidad individual dure sólo unos pocos meses, ya tendría unos efectos muy favorables para reducir drásticamente los contagios y la expansión del virus a nivel poblacional y colectivo.

La principal ventaja de este tipo de vacunas es la rapidez con la que pueden producirse, ya que sólo necesitamos conocer la secuencia de ARN o ADN del patógeno en cuestión. Además, prometen ser incluso más seguras que las vacunas clásicas. En lugar de producir las proteínas de forma sintética e inyectarlas en los individuos o desarrollar e inocular virus atenuados, inyectamos directamente un ARNm, que es más fácil y barato de producir, y son las personas vacunadas las que producen la proteína del patógeno que inducirá la respuesta inmune. Se acelera de este modo enormemente el proceso, además de disminuir el riesgo de que la vacuna tenga efectos secundarios importantes. Esto es un hito en la historia del desarrollo de vacunas y abre la puerta a la posibilidad de enfrentarse a otras enfermedades de forma mucho más rápida y eficiente en el futuro. Lo cual equivale a encarar mucho mejor las pandemias que están por venir. Ni más, ni menos.
¿Te ha gustado?
User Review
( votes)Aprender y enseñar forman un círculo virtuoso del que obtengo energía y motivación para los proyectos más ambiciosos y disparatados.
Aprender y enseñar forman un círculo virtuoso del que obtengo energía y motivación para los proyectos más ambiciosos y disparatados.














Deja tu comentario